Előző blog-bejegyzésemet azzal zártam, hogy ebben a tanulmányban az orvosi műhibák keletkezéséről, okairól, illetve a Magyarországi helyzetről írok.
Lássuk először a hibák kialakulásának főbb okait.
Nem meglepő módon az emberi tényező szerepét az úgynevezett humán faktort a légi közlekedésben kezdték el vizsgálni a hetvenes években, az akkoriban történt nagy számú légi baleset miatt. Itt derült fény arra, hogy számos, nem technikai képesség is szükséges ahhoz, hogy elkerülhetővé váljanak a végzetes balesetek. Ekkor ismerték fel és írták le, hogy több kisebb-nagyobb incidens (olyan esemény, amelyből nem alakul ki vészhelyzet, de potenciálisan kialakulhatott volna) áll minden egyes accident (vészhelyzet, baleset) mögött. Két, igen szemléletes modell mutatja mindezt. Az egyik a jól ismert jéghegy modell, amely azt fejezi ki, hogy amit látunk, észlelünk, az csupán a jéghegynek a vízből kiemelkedő része, a sokkal nagyobb rész – amely láthatatlan, ha nem keressük –, az a víz alatti hatalmas jégtömb.

A másik képletes modell a J. Reason által felállított svájci sajt modell. Képzeljünk el több szelet lyukacsos sajtszeletet, ha ezeket egymás mögé helyezzük, akkor csak ritkán helyezkednek el úgy a szeletek, hogy a lyukakon keresztül átlátunk rajtuk. Nos, ezek a sajtszeletek a különböző védelmi, biztonsági elemek, a lyukak rajtuk pedig a hibaforrások. A védelmi, biztonsági elemek a teljesség igénye nélkül a következők: szabályozás, szervezet, szervezeti kultúra, technológia, technika és végül maga az egyén. Amennyiben ezen elemeken ugyanott van a lyuk, úgy egy veszélyes eseményből vészhelyzet alakul ki. A hibák szinte sohasem egy okból következnek be, mindig meg lehet találni azt a láncolatot, amely az adott vészhelyzetet okozta. Jól látható a fenti példából is, hogy az emberi hiba fogalma szinte mindig visszavezethető a rendszer szintű hibára.
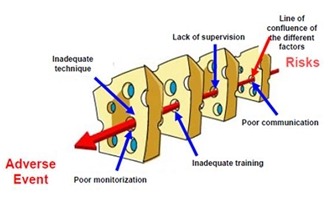
Az emberi hibáknak két alaptípusát különböztetjük meg az egyik az aktív hiba, amelynek azonnali következménye van (például oldaltévesztés műtét közben), illetve a látens hiba, amelynek következménye csak később válik nyilván valóvá (például nem adekvát kemoterápia a tumoros betegnek). A leggyakoribb műhibához vezető tényezők a következők: rossz szervezeti struktúra, eszköz meghibásodás, megszokás, rossz attitűd, a csapatmunka hiánya, időprés, fáradtság, befolyásoltság, feltétlen bizalom például az eszközben, elfogultság, továbbá a nem megfelelő környezet, kommunikáció, mentális állapot, képzés, valamint a szabályoktól való eltérés.
- Critical incident reporting in neonatal practice (Nimish V Subhedar, Heather A Parry Dr N V Subhedar, Neonatal Intensive, Care Unit, Liverpool Women's Hospital, Crown Street, Liverpool L8 7SS, UK)
Felismerték a humán faktorral foglalkozó szakemberek, hogy az emberi hibák esélyének minimalizálására szükségesek olyan nem technikai képességek, mint a kommunikáció, csapatmunka, döntéshozatal és a helyes helyzetfelismerés. Ezen készségeket igen erősen fejlesztik az olyan szakmákban, ahol az emberi tényezők szerepe nagy, legalábbis Nyugat-Európában. Felismerték továbbá, hogy protokollok, check-listák alkalmazásával, valamint igen fejlett incidens- és hibajelentő rendszerekkel csökkenteni lehet a humán faktor szerepét az ellátásban. Még egy nagyon fontos eleme a nyugati típusú gondolkodásnak, hogy amennyiben valaki a saját incidensét jelenti, nem megszégyenítéssel, hibáztatással szembesül, hanem becsülendőnek és előremutatónak tekintik, hiszen ebből mindenki tanulhat és lehetőség nyílik a következő hasonló esemény elkerülésére.
Ezek után lássuk, hogy mi a helyzet hazánkban.
Magyarországon a félfeudális, hálapénz uralta orvostársadalomban az emberi hibák általános okain túl számos egyéb okot is megtalálhatunk. Az orvosképzés már az egyetemen sem a gyakorlati készségeket erősíti. A manuális szakmákban (sebészet, orthopedia, baleseti sebészet, nőgyógyászat stb.) a szakorvos jelöltek képzésében nem érdekelt szinte senki, hiszen akinek oktatnia, tanítania kellene, az gyakorlatilag a saját konkurenciáját képzi ki. Így egy fiatal kezdő orvos csak hosszú türelmes szolgálat után kapja meg az első műtéteit, betegeit, akiket természetesen felügyelet alatt kezel. Az orvosok nagy része motiválatlan, helyzetét kilátástalannak érzi, és ez a betegellátásra is kihat. Nincsenek, illetve minimális számban vannak kidolgozott protokollok, amelyek a betegellátást egységesítenék. Az osztályokon az osztályvezető főorvos egy személyben a protokoll, a Good Medical Practice azaz a Jó Orvosi Gyakorlat gyakorlatilag ismeretlen fogalom a magyar egészségügyben. A szakmai kollégiumok, amelyeknek feladata lenne a fenti irányelvek, protokollok megfogalmazása, gyakorlatilag nem működnek. A szakképzést nem az igény szabja meg, hanem a „piac” nagysága, azaz, hogy éppen annyi szakorvos jelöltet engedjünk be a rendszerbe, amennyi a saját megélhetésünket nem befolyásolja. Mindezek mellé – és kiváltó okként is – társul az egészségügyi dolgozók gyalázatos bérezése is: a kezdő orvos órabére alig haladja meg a gyorséttermi felszolgálóét. Sajnos, a fenti okok miatt a magyar egészségügy pontosan azt az orvos réteget veszíti el (külföldi munkavégzés miatt), akik már kellő tapasztalattal és tudással rendelkeztek. Rémisztő adat, hogy lassan az utánpótlást is elvész, egyes felmérések szerint a frissen végzett orvosok egyharmada a végzést követő egy évben külföldre megy dolgozni, annak ellenére, hogy minimális a kilátásuk arra, hogy ott szakvizsgát szerezzenek.
A nem technikai készségek fejlesztése sehol nem szerepel a hazai orvosképzésben és a szakorvosképzésben sem. Az eszközpark gyakran elöregedett, ami szinte konzerválja a hibák lehetőségeit. A fáradtság igen jellemző az orvostársadalomban, nem ismerek még egy olyan szakmát, ahol egyhuzamban kellene – törvényi szabályozás ellenére – 32 órát dolgoznia valakinek. Márpedig ez hazánkban még sok kórházban így van, hétfőn reggel 8-tól 16-ig munkaidő, 16-tól másnap reggel 8-ig ügyelet, majd 8-tól 16-ig ismét munkaidő.
Magyarországon a fekvőbeteg gyógyintézetekben az elhunytakat alapesetben kötelező lenne patológiai vizsgálat alá vetni, azonban ha a hozzátartozó kéri, vagy a kezelőorvos és a patológus szakorvos, fekvőbeteg-gyógyintézeten a kórbonctani vizsgálatot nem tartja szükségesnek, lehetőség van a boncolás mellőzésére. Amennyiben orvosi műhiba is szerepel a feltételezett halálokok között, úgy kötelező az igazságügyi orvosi boncolás elrendelése, amelyet nem lehet mellőzni. Igaz ez a normál kórbonctani vizsgálat meneténél is, amennyiben a boncolás során derül fény orvosi műhibára, úgy a kórbonctani vizsgálatot azonnal fel kell függeszteni és igazságügyi orvosi boncolást kell kezdeményezni. Nem is olyan régen még kötelező volt a kórházi osztályon elhunyt és kórbonctani vizsgálatnak alávetett halottak boncolásán a kezelő orvosnak részt vennie. Így első kézből szerezhetett tudomást az esetleges terápiás, illetve egyéb jellegű hibákról. Ma ez már valamiféle rosszul értelmezett jogi folyamat miatt tiltott, így, amennyiben az orvosnak bármiféle kétsége is volna, nem kaphat a kezeléséről visszajelzést. Így még csak az a lehetőség sem áll fent, hogy a kezelőorvos utólag szembesüljön és tanuljon a hibájából, csak egy esetleges bírósági tárgyaláson.
A magyarországi műhibák elkerülését nem segíti az általánosan leromlott infrastruktúra és a meglévő erőforrások szétszabdaltsága sem. Budapesten a 2008-as KSH statisztika alapján 45 kórház és még majd másfélszer ennyi kórházi telephely működik. Minimális azon intézmények száma, ahol a különböző szakterületek képviselői fizikailag is egy területen vannak jelen. Ez természetszerűleg vonja maga után a konzíliumok nehezítettségét, ráadásul az sem javít a beteg helyzetén, hogy ezekben az esetekben a beteg utazik az orvoshoz, legyen bármilyen állapotban is, és nem az orvos a beteghez. Egy ennyire széttagolt ellátó rendszerben a hiba kódolva van. Emlékezzünk csak az Institute of Medicine jelentésre, amely első helyre sorolta a műhibák kialakulásának okai között az amerikai ellátó rendszer decentralizálását, szétaprózottságát.
A hibák kialakulását elősegíti a jelenlegi kórházi adminisztrációs rend is, amely szerencsére már a legtöbb helyen elektronikus. Alapvető probléma, hogy adminisztrátorok hiánya miatt az általában az orvos végzi az adminisztráció nagy részét, így munkaideje 40-60 százaléka adminisztrációval telik betegellátás helyett, ezzel is növelve a leterheltségét. Továbbá nem ritka, hogy az informatikai rendszerek még azonos intézményen belül sem átjárhatóak, a különböző kórházak között pedig egyáltalán nincs átjárás. Így előfordulhat, hogy kórtörténetnek akár jelentős részét a kezelőorvos nem ismerheti meg, azaz nem kizárható, hogy ezen okból kifolyólag nem megfelelő, ad absurdum végzetes kezelésben részesül a beteg. Érdekességképpen, Svédországban minden kórházban azonos informatikai rendszert használnak, így a beteg kórtörténete az összes kezelőorvosa számára elérhető, igaz, hogy ezen rendszert nem a magyar közbeszerzéseken vásárolták meg.
Tudomásom szerint sem a jelenlegi, sem az előző egészségügyi vezetés nem tartotta fontosnak, hogy az orvosi műhibákkal szembenézzen, ennek kutatásához forrást rendeljen. Azon orvos lobbi pedig, amely a mai magyar egészségügyben meghatározó szereppel bír, a jelenlegi rendszer fenntartásában érdekelt, hiszen ha ez a rendszer változik, az óhatatlanul a "hűbérbirtokaik" csorbulását jelentené. A fentiekből következik, hogy szinte senkinek nem érdeke az egészségügyi szereplők közül, hogy az incidensek, vagy műhibák terítékre kerüljenek így azok megakadályozása, számuk csökkentése megvalósulhasson. A magyarországi viszonyok tükrében nem csoda, hogy szinte hetente számol be a sajtó orvosi műhibákról, illetve szinte mindenkinek van egy rémtörténete az egészségügyi ellátásról, hiszen a jelenlegi rendszer leginkább az „NDK turmixgépre" hasonlít.

Utolsó kommentek